L'immunothérapie
Mis à jour le
L’immunothérapie est un traitement qui vise à stimuler les défenses immunitaires de l’organisme contre les cellules cancéreuses. Les traitements d'immunothérapie spécifique actuels reposent sur les anticorps monoclonaux, notamment les inhibiteurs de points de contrôle, les anticorps bispécifiques, le transfert adoptif de cellules ou encore la vaccination antitumorale.
Les modes d'action de l'immunothérapie
L’immunothérapie ne vise pas directement la tumeur. Elle agit principalement sur le système immunitaire du patient pour le rendre apte à attaquer les cellules cancéreuses.
Il existe des immunothérapies non spécifiques et spécifiques selon qu’elles agissent sur l’ensemble du système immunitaire, ou bien uniquement sur certaines de ses cellules :
- l’immunothérapie non spécifique consiste à renforcer le système immunitaire dans son ensemble pour l’aider à combattre les cellules cancéreuses
- l’immunothérapie spécifique consiste à stimuler certaines cellules immunitaires pour les rendre plus efficaces, ou bien à rendre les cellules tumorales plus reconnaissables par le système immunitaire
Le système immunitaire
Le système immunitaire a pour rôle de protéger l’organisme. Il est composé d’un ensemble de cellules, de tissus et d'organes dont la fonction est d'identifier, maîtriser et détruire les particules étrangères, comme les bactéries ou les virus, ainsi que les cellules anormales, comme les cellules cancéreuses, avant qu'elles n'affectent notre organisme.
Le système immunitaire comprend deux types de réponses :
- une réponse immunitaire innée ou naturelle. Elle est immédiate et constitue le premier rempart de l’organisme en cas d’infection ou de maladie.
- une réponse immunitaire adaptative ou spécifique.
La réponse immunitaire adaptive est plus tardive et est adaptée à chaque agent infectieux. Elle est activée lorsque l’organisme est exposé à certaines maladies. En cas d'attaque ou en présence de cellules anormales, des anticorps sont produits et viennent se lier à des protéines présentes à la surface de ces cellules : les antigènes. Cette reconnaissance des antigènes enclenche alors les mécanismes immunitaires pour rejeter ou détruire les cellules étrangères ou anormales.
La réponse immunitaire adaptative comporte également une réponse dite « mémoire » qui permet une réaction plus rapide et plus forte en cas de nouvelle attaque par le même agent infectieux. L’immunité adaptive repose notamment sur les lymphocytes B qui produisent des anticorps spécifiques et les lymphocytes T capables de détruire les cellules anormales.
Il arrive que les cellules cancéreuses parviennent à déjouer le système immunitaire pour ne pas être reconnues comme des cellules étrangères ou anormales. Les mécanismes de défense de l’organisme sont alors incapables de cibler ces cellules tumorales qui peuvent ainsi proliférer.
Les traitements d’immunothérapie
Des traitements d’immunothérapie spécifique ont été développés pour rétablir une réponse immunitaire adaptée. Les plus couramment utilisés aujourd’hui sont les inhibiteurs de points de contrôle, les anticorps bispécifiques, le transfert adoptif de cellules ou encore la vaccination antitumorale.
Les inhibiteurs de points de contrôle : déverrouiller le système immunitaire
Les cellules tumorales sont capables de détourner les dispositifs de contrôle du système immunitaire pour éviter d’être attaquées et détruites. Pour cela, la tumeur déclenche des mécanismes très précis qui inactivent les cellules immunitaires et plus particulièrement les lymphocytes T. L’organisme ne peut pas alors fournir une réponse adaptée de l’organisme pour lutter contre les cellules cancéreuses. On dit que la tumeur « freine » le système immunitaire.
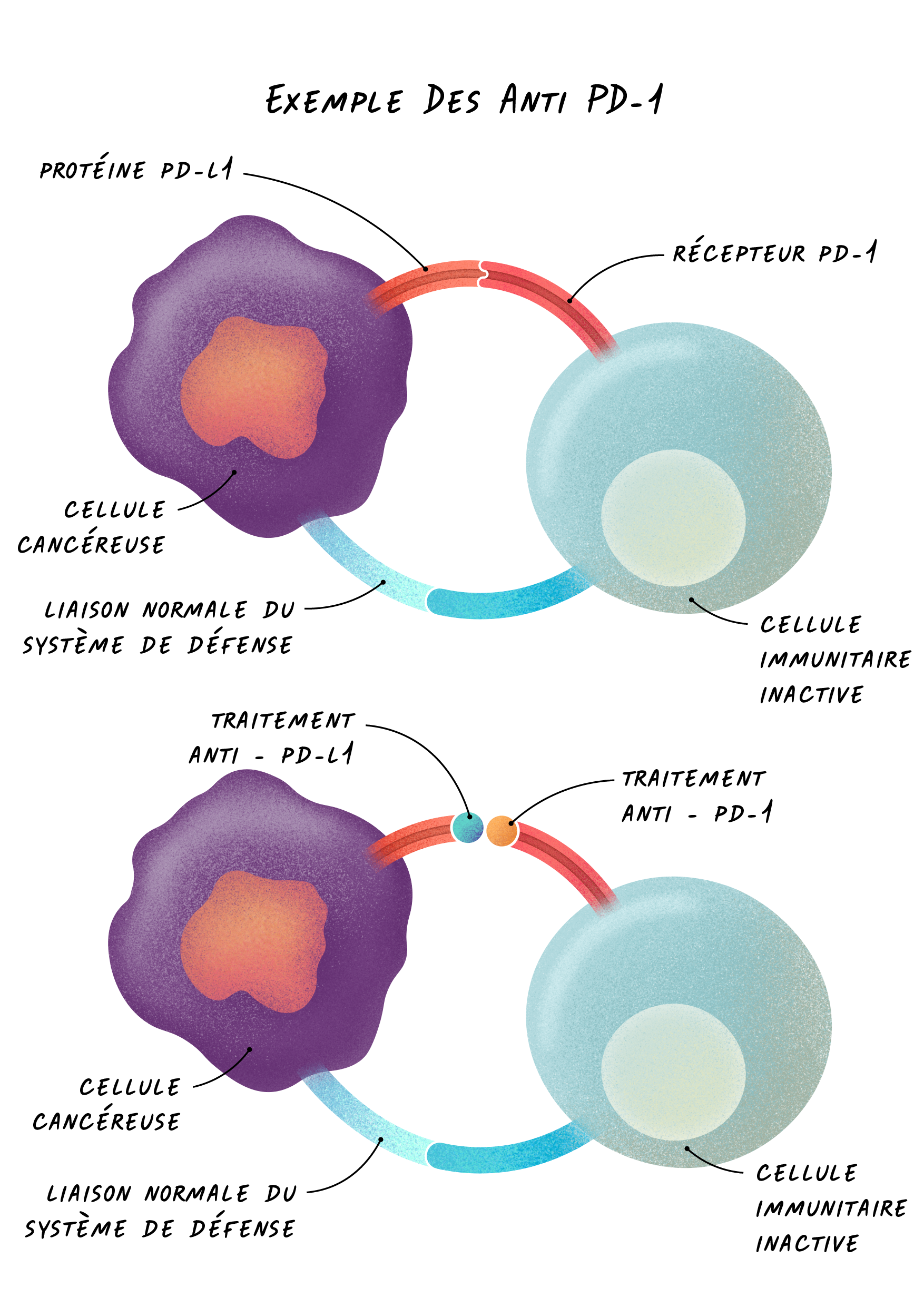
Des éléments clefs de ces mécanismes, appelés « points de contrôle » (CTLA-4, PD-1, PD-L1entre autres) peuvent être bloqués par des traitements, appelés « inhibiteurs de points de contrôle immunitaire ». Le blocage de ces freins réactive alors le système immunitaire et lui permet ainsi de lutter plus efficacement contre les cellules tumorales.
Par exemple, la liaison de la protéine PD-L1, présente sur les cellules tumorales, au récepteur PD-1 sur les lymphocytes T entraîne l’inactivation de ces derniers. En bloquant le récepteur PD-1 ou la protéine PD-L1 (avec des anti-PD-1 ou anti-PD-L1), l’inactivation des lymphocytes T est levée. Ces cellules immunitaires vont alors être en mesure de s’attaquer aux cellules tumorales.
L’exemple des anti-PD-1 ou anti-PD-L1 (nivolumab et pembrolizumab)
Les anticorps bispécifiques : rapprocher les cellules immunitaires des cellules tumorales
Les anticorps bispécifiques agissent en activant le système immunitaire pour détruire les cellules cancéreuses. Ils sont appelés bispécifiques car ils peuvent se lier à deux cellules différentes : les cellules cancéreuses et les cellules immunitaires, par exemple les lymphocytes T. L'anticorps, en permettant le rapprochement de ces deux types de cellules, facilite ainsi l’élimination des cellules cancéreuses par les lymphocytes T.
Le blinatumomab est le premier anticorps de cette classe. Il a été autorisé en novembre 2015 pour le traitement des leucémies aiguës lymphoblastiques.
Le transfert adoptif de cellules : sélectionner ou créer des cellules immunitaires plus puissantes
Des recherches portent sur d’autres approches d’immunothérapie, les thérapies cellulaires adoptives, appelées aussi transfert adoptif de cellules. Ces traitements visent à stimuler le système immunitaire du patient en donnant aux cellules immunitaires l'information dont elles ont besoin pour mieux reconnaître les cellules tumorales comme anormales et ainsi pouvoir les attaquer. Pour cela, des cellules immunitaires sont sélectionnées et/ou modifiées en laboratoire puis réinjectées dans l'organisme du patient.
Une première approche, le transfert adoptif de lymphocytes T infiltrants ou (T-IL pour tumour-infiltrating lymphocytes), consiste à prélever des lymphocytes T d’un patient à partir d'échantillons de sa tumeur, sélectionner les plus efficaces, les cultiver en laboratoire en grand nombre, puis les lui réinjecter. Les réponses obtenues avec ces thérapies étant très variables, de nouvelles stratégies ont dû être pensées.
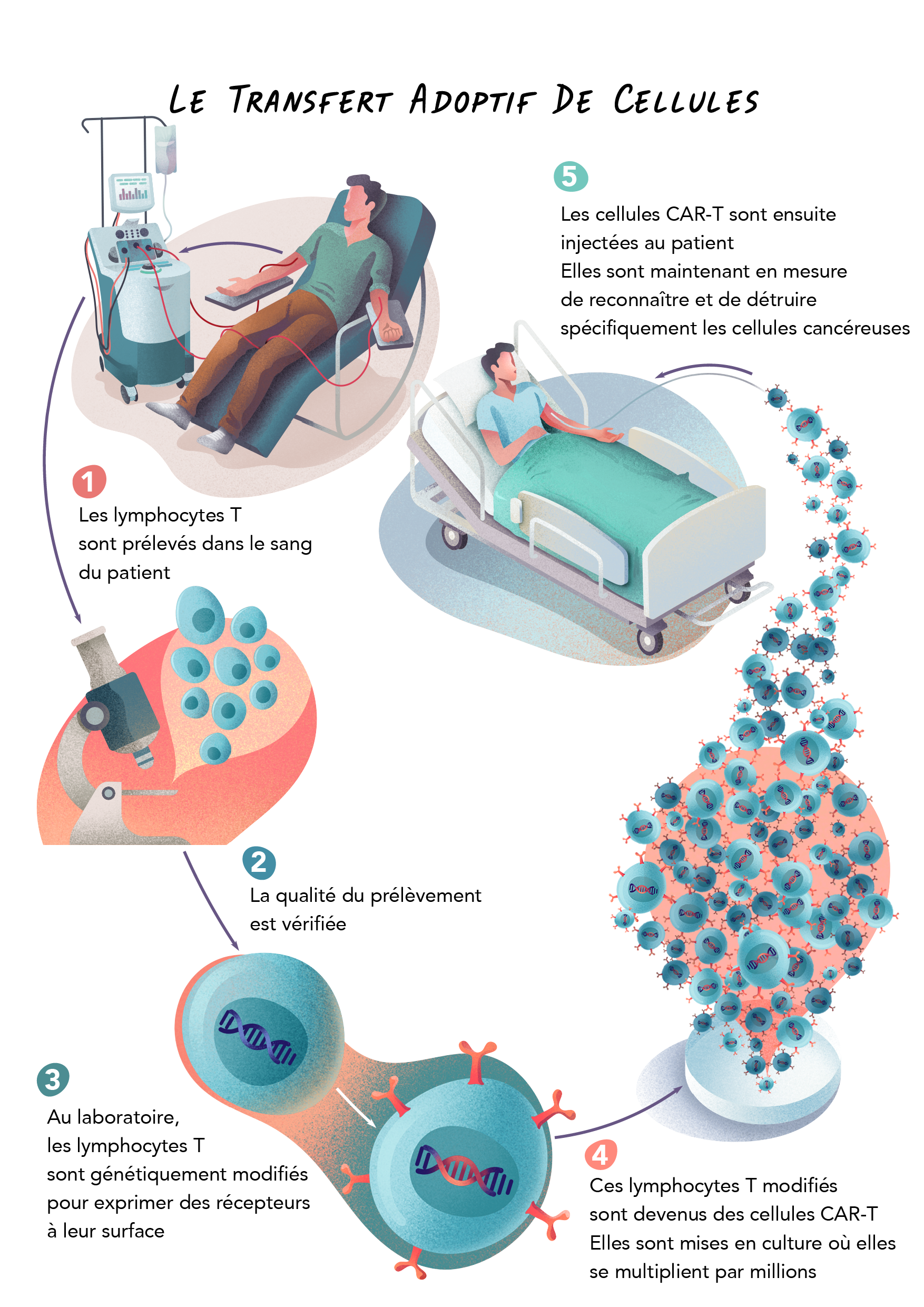
Une approche plus récente consiste non plus seulement à sélectionner des cellules immunitaires mais à les modifier génétiquement. Il s’agit du transfert adoptif de lymphocytes T génétiquement modifiés, appelés aussi CAR-T. Dans ce type de traitement, des cellules immunitaires, les lymphocytes T, sont prélevées dans le sang du patient puis génétiquement modifiées en laboratoire pour exprimer des récepteurs spécifiques à leur surface. On parle de récepteur antigénique chimérique, CAR en anglais. Ces récepteurs permettront aux cellules modifiées, alors appelées CAR-T, de repérer des antigènes présents sur les cellules tumorales. Ces cellules, une fois modifiées, sont cultivées en laboratoire jusqu’à ce qu’elles prolifèrent par millions puis sont réinjectées dans le corps du patient où elles continuent de se multiplier. Grâce à leurs récepteurs, elles vont alors pouvoir reconnaître et détruire spécifiquement les cellules cancéreuses.
Le transfert adoptif de cellules
Cette approche d’immunothérapie est déjà utilisée depuis quelques années, dans le cadre d’essais cliniques, pour le traitement de leucémies aiguës lymphoblastiques, notamment aux États-Unis. Malgré des résultats très encourageants dans le traitement de certaines hémopathies malignes, il reste aujourd’hui de nombreux enjeux : les résultats de ces traitements sont en effet plus modestes pour les tumeurs solides notamment et des toxicités potentiellement très importantes ont été rapportées, plusieurs décès étant survenus au cours d’essais sur ces traitements. Des recherches sont actuellement menées pour mieux comprendre la réponse immunitaire induite par ces cellules T génétiquement modifiées et ainsi permettre une administration plus sûre de ce type de thérapies.
En France, plusieurs essais cliniques sont actuellement en cours dans certaines formes de leucémies et de lymphomes. De nombreux autres essais testent également ces thérapies cellulaires dans d’autres pays et pour d’autres types de cancers.
Développer ces traitements de façon individualisée pour chaque patient étant un processus long et compliqué, certaines recherches portent maintenant sur le transfert de cellules provenant de donneurs sains et non du patient lui-même. Ces cellules ainsi « standardisées » pourraient alors être produites à l’avance et seraient donc disponibles à tout moment. Un premier essai clinique chez l'enfant, débuté mi-2016 à Londres, teste actuellement ces traitements dans la leucémie aiguë lymphoblastique à précurseurs B (LAL-B). Il faudra néanmoins attendre plusieurs années avant que de tels traitements soient disponibles sur le marché.
Qu’est-ce que les lymphocytes ?
Les lymphocytes sont des globules blancs qui ont pour fonction d’identifier et de lutter contre les organismes étrangers tels que les virus, ainsi que contre les cellules anormales et cancéreuses.
La vaccination thérapeutique : dresser le système immunitaire contre une cible précise
Les vaccins thérapeutiques ne visent pas à prévenir la survenue d’une maladie, comme les vaccins préventifs, mais sont conçus pour traiter, ou aider à traiter, un cancer déjà présent.
Le but de la vaccination thérapeutique est de stimuler et de diriger le système immunitaire d’un patient spécifiquement contre les cellules cancéreuses.
Différents types de vaccins thérapeutiques sont actuellement en développement ou en cours d’essais cliniques. Ces vaccins peuvent être conçus à partir de cellules cancéreuses, de fragments de cellules, d’antigènes ou encore de cellules immunitaires. Certaines vaccinations thérapeutiques, par exemple, consistent à introduire des antigènes dans le corps du patient. La reconnaissance de cet antigène entraîne une réponse immunitaire qui va activer des lymphocytes T ou la production d’anticorps pour lutter contre les cellules porteuses de ces antigènes.
Depuis quelques années, les recherches vont plus loin en cherchant à mettre au point des vaccins personnalisés, conçus sur mesure pour chaque patient.
Pour cela, une analyse génétique de la tumeur est réalisée. Cette analyse permet d’identifier les mutations responsables de la présence de certaines protéines sur les cellules tumorales. Ces protéines, ou néo-antigènes, sont propres à chaque tumeur. Ces informations permettent de concevoir un vaccin personnalisé qui ciblera ces protéines. Une fois injecté dans le corps du patient, le vaccin permet au système immunitaire de reconnaître les cellules tumorales, porteuses de ces protéines, et stimule la production de cellules immunitaires capables de les détruire.
Concevoir des vaccins thérapeutiques efficaces est difficile et les recherches continuent. Les vaccins doivent en effet être en mesure de stimuler une réponse immunitaire contre la bonne cible et de manière suffisamment efficace pour surmonter les moyens utilisés par les cellules cancéreuses pour échapper au système immunitaire.
Découvrez le projet européen T2EVOLVE dont l’objectif est d'accélérer le développement et améliorer l’information et l'accès des patients atteints de cancers aux CAR-T cells et autres thérapies à base de cellules T modifiées.
Les effets indésirables de l'immunothérapie
Les traitements d’immunothérapie spécifique sont à l’origine d’effets indésirables pouvant être nouveaux pour les oncologues et/ou nécessitant des prises en charge spécifiques différentes de celles préconisées pour les chimiothérapies conventionnelles. Ces effets sont liés à l'activité du système immunitaire, élevée ou excessive, qui provoque une inflammation de divers organes du corps et peut entraîner des réactions auto-immunes (le système immunitaire attaque ses propres cellules qu’il reconnaît comme étant étrangères à l’organisme).
Les effets indésirables les plus fréquemment observés sont des diarrhées, des rashs, des démangeaisons (prurit), de la fatigue, des nausées et une diminution de l’appétit. D’autres effets fréquemment rapportés sont une inflammation des nerfs (engourdissements, faiblesses ou picotements au niveau des bras et des jambes), une inflammation des poumons (pneumopathie inflammatoire), des toux et des dyspnées, une inflammation des intestins (colites) ou encore des maux de tête, des vertiges ou des douleurs dans les muscles, les os et les articulations.
L’équipe médicale est là pour informer les patients sur les effets indésirables pouvant apparaître et sur les moyens d’y faire face. Un suivi régulier permet de les détecter et d’ajuster le traitement si nécessaire.
D’une façon générale, les toxicités des anticancéreux sont souvent plus fréquentes et/ou plus sévères lorsque les médicaments sont donnés en association.
L’arrêt du tabac fait partie du traitement de votre cancer.
Cela prévient la survenue et l’aggravation de certains effets secondaires des médicaments anticancéreux. Il est important que vous soyez aidé et soutenu dans cette démarche : parlez-en à l’hôpital aux médecins et aux équipes qui vous soignent.
Pour en savoir plus, vous pouvez consulter le dépliant « Traitement du cancer et tabac : pourquoi arrêter et comment me faire aider ? »